Из-за особой конфигурации контура НИВЛ выдыхаемый пациентом воздух попадает в атмосферу либо через отверстие в маске, либо через отверстие в контуре, что может мешать пациенту спать из-за издаваемого им шума. Но даже этот дискомфорт проходит по мере того, как пациент привыкает к устройству.
Инсульт: как избежать и что делать, если он уже случился
Сердечно-сосудистые заболевания уже давно занимают первое место в списке причин смерти. По оценкам Всемирной организации здравоохранения, в 2016 году от болезней сердца умерло 17,9 миллиона человек. На долю инфарктов и инсультов приходится 85% этих смертей. По данным Фонда борьбы с инсультом (SFI), в России каждые полторы минуты у человека случается инсульт.
Весной 2019 года для журналистки Саши Васильевой эта статистика перестала быть абстрактными цифрами — у ее отца случился инсульт. Она рассказывает о том, что пережил ее отец, знает типы, признаки и факторы риска инсульта и объясняет, что можно сделать для его предотвращения.
Что такое инсульт
Мозг человека, как и все другие ткани и органы, нуждается в кислороде и питательных веществах. Они транспортируются вместе с кровью по артериям.
Очень важно, чтобы эта постоянная циркуляция крови не прерывалась — клетки мозга (и не только они) быстро погибают, если не получают кислород. Состояние, при котором нарушается кровоснабжение головного мозга, называется инсультом.
Основными типами роста являются.
Ишемический инсульт
Кровь может не поступать в мозг из-за частичной или полной блокировки артерии, питающей мозг. Это ишемический инсульт. Это происходит более чем в 80% случаев. Артерия блокируется сгустком крови. Он может быть «хозяином» для этой артерии — вызван повреждением стенки. Или же тромб — поршень — может быть «гостем» из другой части тела. Такой «гость» путешествует по кровеносным сосудам мозга, пока не достигнет самой узкой части и не застрянет там.
Геморрагический инсульт
Другой тип инсульта, геморрагический инсульт, возникает, например, когда лопается ослабленный кровеносный сосуд, снабжающий мозг. Другими словами, происходит кровоизлияние в мозг: кровь заливает ближайшие участки мозга и повреждает их. Клетки мозга, расположенные за разрывом, перестают снабжаться кровью и кислородом и также страдают. При другом типе геморрагического инсульта кровь попадает в пространство между мозгом и костями черепа.
Транзиторная ишемическая атака
Также может произойти кратковременное прекращение кровоснабжения мозга, также вызванное тромбом. Пример: человек моет лицо утром и замечает, что половина его рта не звучит правильно. Он пугается, но когда он чистит зубы, все проходит. Или вдруг немеет рука — ненадолго, и человек думает, что это несчастный случай, а не симптом.
Это состояние, которое почти похоже на инсульт, называется транзиторной ишемической атакой. Обычно он длится всего несколько минут и не разрушает клетки мозга, но может быть предвестником приближающегося инсульта, поэтому не следует отбрасывать эти симптомы как случайные.
В ночь на 22 мая меня разбудил телефонный звонок от отца. Я была удивлена и немного обеспокоена: папа не стал бы просто звонить в такое время, чтобы «поболтать». Его голос был слабым, ломающимся, и он говорил невнятно. Он сказал: «Саша, я плохо себя чувствую. Правая сторона моего тела онемела». Муж сначала обратился к отцу, вызвав при этом скорую помощь. Я оставила ребенка с бабушкой и пошла за ней с колотящимся сердцем. В голове уже мелькнула мысль: «Это может быть инсульт».
Действуй быстро
Основные симптомы инсульта описаны на английском языке со словом F. A. S. T. — чтобы помочь вам запомнить порядок.
Лицо — попросите человека улыбнуться. В случае инсульта один угол рта будет направлен вниз.
Руки — попросите человека поднять обе руки. После инсульта одна рука слабеет или может вообще не управляться.
Говорение — Попросите человека назвать свое имя или простое предложение из нескольких слов. Человек, перенесший инсульт, будет казаться странным и неразборчивым.
Время — любой из этих симптомов, даже если он временный и проходящий, следует немедленно лечить. Быстрая реакция родственников в сочетании с действиями врачей дает надежду на то, что последствия инсульта не будут столь разрушительными.
Инсульт также может сопровождаться сильными головными болями, рвотой, потерей сознания, судорогами, головокружением и общей слабостью. Подробнее о симптомах на русском языке вы можете прочитать на сайте Фонда ОРБИ.
Когда я приехал, отец лежал в постели, с головой укрытый одеялом — ему было холодно. Мы ждали скорую помощь. Папа выглядел очень плохо. Я сидел рядом с ним и не мог попросить его улыбнуться, чтобы проверить мою догадку — мне было страшно. Позже я буду благодарить (Бога, Вселенную, удачу?), что, несмотря на свое состояние, папа смог позвать на помощь, а также открыть дверь, которая была заперта изнутри. Позже папа вспомнил, что он не бежал от двери к кровати, а выполз, потому что больше не мог стоять на ногах. Это было гораздо позже, а пока мы ждали скорую помощь, и я не находила себе места от страха за жизнь отца.
Когда приехали медики, они с трудом понимали речь отца. Он не мог проглотить и сплюнул слюну в носовой платок.
Они сказали мне собрать папины вещи в больницу и позвать соседей, чтобы они помогли мне вынести его из квартиры на носилках. За пределами машины скорой помощи я наконец решился спросить врача о предполагаемом диагнозе моего отца.
— Вероятно, инсульт», — сообщил мне врач очень спокойным голосом.
МРТ-обследование в отделении неотложной помощи не оставило сомнений в диагнозе.
В спешке вещи, которые отец собрал в больнице, не понадобились, так как его сразу отвезли в отделение интенсивной терапии. Его рубашку разрезали ножницами, чтобы удалить ее как можно быстрее.
Дежурный врач в тот вечер сказал, что состояние отца было очень тяжелым — он мог умереть.
Поэтому при лечении острой и хронической дыхательной недостаточности важно взвесить преимущества и недостатки каждого из возможных вариантов вентиляции. Преимущества для пациента всегда должны перевешивать риски, а выбор правильного типа вентиляционной поддержки обеспечит скорейшее выздоровление и нормальное функционирование организма.
Поскольку вентиляционная поддержка используется по жизненно важным показаниям, нет абсолютной причины, по которой ее не следует применять. Существуют противопоказания, которые позволяют отказаться от одного метода в пользу другого.
Например, кислородная маска не используется при высоком риске попадания содержимого желудка в дыхательные пути, при различных травмах лица, при невозможности самостоятельного дыхания, при ограниченной проходимости верхних дыхательных путей или при кровотечении из пищеводных сосудов.
Интубационная трубка противопоказана в случаях обструкции верхних дыхательных путей, требующих длительной искусственной вентиляции легких.
Методика проведения ИВЛ
Существует три основных типа искусственной вентиляции легких.
Первый — вдыхание воздуха в дыхательные пути пациента с помощью техники «рот в рот». В этом случае реаниматор зажимает нос пострадавшего, плотно смыкает губы вокруг рта и с силой вдыхает воздух, чередуя 2:30 надавливания на грудную клетку.
Второй вариант — амбу-мешок. В этом случае воздух подается в дыхательные пути пациента за счет давления на мешок, который соединен с трахеостомической или интубационной трубкой.
Третьим методом является аппарат искусственной вентиляции легких, который может работать несколькими способами.
Риски и осложнения
По статистике, риск осложнений составляет около 10% при использовании аппарата искусственной вентиляции легких в течение пяти и более дней.
Наиболее распространенным последствием является пневмония, связанная с вентилятором. Еще одно распространенное осложнение, на важность которого обратили внимание ученые российского Научного центра хирургии имени академика Петровского. Б.В. Петровский в работе, опубликованной в 2018 году, дисфункция перегородки ассоциируется с ИВЛ.
К ним относятся артериальная гипертензия (высокое кровяное давление), сигаретная зависимость и пассивное курение, высокий уровень холестерина, ожирение, гиподинамия, сахарный диабет, синдром обструктивного апноэ сна, фибрилляция предсердий, артериосклероз, перенесенный инсульт, транзиторная ишемическая атака и другие сердечно-сосудистые заболевания.
Инвазивная вентиляция легких
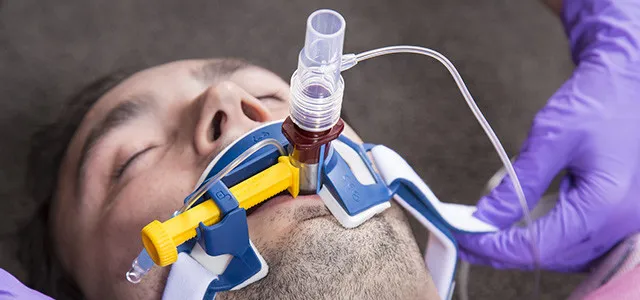
Эндотрахеальная трубка вводится через рот или нос в дыхательное горло и подключается к аппарату искусственной вентиляции легких.
При инвазивной вентиляционной поддержке аппарат искусственной вентиляции легких подает кислород в легкие и полностью берет на себя функцию дыхания. Газовая смесь вводится через эндотрахеальную трубку, которая вводится в трахею через рот или нос. В критических случаях проводится трахеостомия — хирургическая процедура, при которой передняя стенка трахеи разрезается, чтобы трахеальную канюлю можно было ввести непосредственно в просвет трахеи.
Инвазивная вентиляция является высокоэффективной, но только в тех случаях, когда более мягкий метод, т.е. неинвазивная процедура, невозможен.
Кому и когда необходима инвазивная ИВЛ?
Человек, подключенный к аппарату искусственной вентиляции легких, не может говорить или есть. Интубация не только неприятна, но и болезненна. По этой причине пациента обычно вводят в искусственную кому. Процедура проводится только в больнице под наблюдением специалистов.
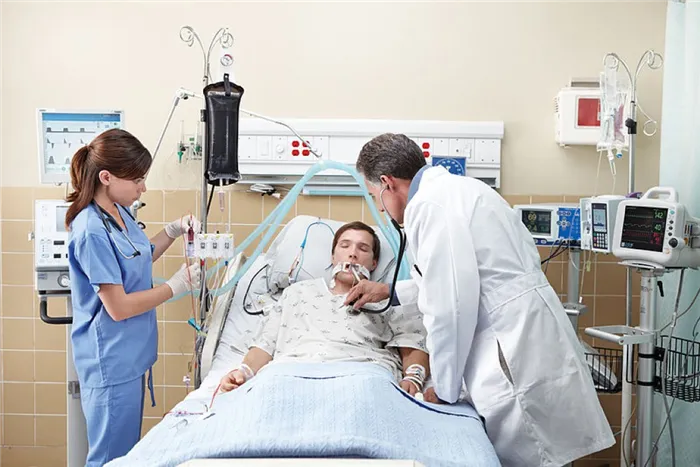
Хотя инвазивная вентиляция является высокоэффективной, интубация вводит пациента в искусственную кому. Процедура также сопряжена с определенными рисками.
Традиционно инвазивная вентиляционная поддержка используется в следующих ситуациях:
- Отсутствие эффекта или непереносимость НИВЛ у пациента,
- повышенное слюноотделение или чрезмерное выделение мокроты,
- Срочная госпитализация и необходимость немедленной интубации,
- кома или потеря сознания,
- возможность остановки дыхания,
- Наличие травмы лица и/или ожогов.
Как работает аппарат инвазивной ИВЛ?
Функцию инвазивных дыхательных устройств можно описать следующим образом.
- Для кратковременной вентиляции эндотрахеальная трубка вводится через рот или нос в трахею пациента. Для длительной вентиляции в шее пациента делается разрез, вскрывается передняя стенка трахеи и трахеальная трубка вставляется непосредственно в просвет трахеи.
- Через трубку в легкие вводится дыхательная смесь. Риск утечки воздуха сводится к минимуму, чтобы пациент получал необходимое количество кислорода.
- За состоянием пациента можно следить с помощью мониторов, которые показывают параметры дыхания, объем воздуха, насыщенность, сердечную деятельность и другие данные.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет определенные характеристики.
- Он полностью берет на себя функцию дыхания, т.е. фактически дышит за пациента.
- Все клапаны необходимо регулярно проверять на исправность, так как от функционирования системы зависит жизнь пациента.
- Процедура должна проходить под наблюдением врача. Пациент также должен быть отстранен от аппарата искусственной вентиляции легких специалистом.
- Используется с дополнительными аксессуарами — увлажнителем, осушителем, запасными контурами, отсосом и т.д.
Неинвазивная вентиляция легких
За последние два десятилетия значительно возросло использование неинвазивных аппаратов искусственной вентиляции легких. НИВР стала признанным и широко используемым инструментом для лечения острой и хронической дыхательной недостаточности как в медицинских учреждениях, так и в домашних условиях.
Одним из ведущих производителей медицинских аппаратов искусственной вентиляции легких является австралийская компания ResMed.
НИВЛ — что это?
Неинвазивная вентиляция — это искусственная поддержка дыхания без инвазивного доступа (т.е. без эндотрахеальной трубки или трахеостомы) с использованием различных известных методов вспомогательной вентиляции.
Устройство подает воздух в интерфейс пациента через дыхательную трубку. Для НИВЛ используются различные интерфейсы — назальная или оро-назальная маска, шлем, загубник. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает материальную поддержку во время вдоха.
Когда применяется неинвазивная вентиляция легких?
Ключ к успешному использованию неинвазивной вентиляции лежит в признании ее возможностей и ограничений, а также в тщательном отборе пациентов (уточнение диагноза и оценка состояния пациента). Показаниями для НИВЛ являются следующие критерии:
- Одышка в состоянии покоя,
- частота дыхания ЧД>25, участие вспомогательных дыхательных мышц в процессе дыхания,
- гиперкапния (PaC02>45 и его быстрое увеличение),
- Ph
В тяжелых случаях, когда невозможно детально обследовать пациента или отсутствуют необходимые медицинские средства, наиболее важными показаниями являются искусственная вентиляция легких:
Как работают аппараты ИВЛ?
Современные аппараты искусственной вентиляции легких — это высокотехнологичные, «умные» медицинские приборы. Они помогают пациенту дышать, как по объему, так и по давлению, что необходимо для восстановления нормальной жизнедеятельности организма.
Принцип, по которому работают аппараты искусственной вентиляции легких, называется вентиляцией под положительным давлением. Они нагнетают насыщенный кислородом воздух в легкие и удаляют жидкость из легких. Аппараты имеют множество различных режимов вентиляции, которые используются в зависимости от ситуации и адаптируются к индивидуальным особенностям пациента.
При вентиляции с контролем давления (PCV) аппарат создает оптимальное давление в альвеолах и дыхательных путях, чтобы легкие могли принять как можно больше кислорода. Как только давление достигает установленного максимального значения, начинается функция выдоха. Таким образом, устройство берет на себя весь процесс дыхания пациента.
Одной из самых передовых технологий синхронизации работы аппарата искусственной вентиляции легких с пациентом является нейроуправляемая вентиляция. Сигнал от дыхательного центра спинного мозга человека через френический нерв к диафрагме регистрируется специальными высокочувствительными датчиками в области перехода между пищеводом и желудком (кардия).
Любое устройство должно быть способно дозировать кислород и контролировать содержание углекислого газа в выдыхаемом воздухе.
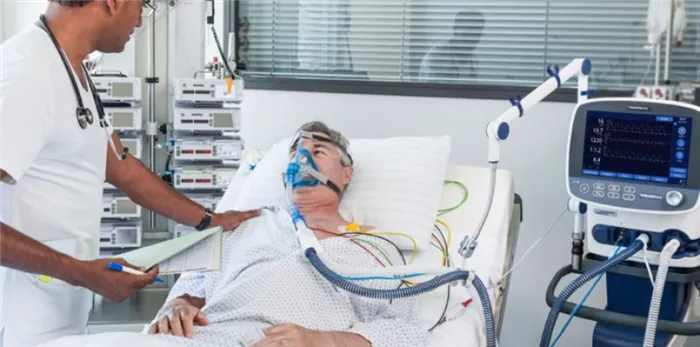
Необходимо проводить различие между инвазивной и неинвазивной вентиляцией.
ИВЛ И НИВЛ – в чем разница?
Существует два способа подачи воздуха в дыхательные пути пациента
- Инвазивная вентиляция (ICV),
- Неинвазивная вентиляция (NIVH).
При инвазивной вентиляции в трахею вставляется интубационная трубка. Он может быть введен через нос (назотрахеальная интубация) и/или рот. Если требуется длительная вентиляция, а пациент находится без сознания или тяжело болен, проводится трахеостомия — хирургическая процедура, при которой передняя стенка трахеи прокалывается для введения трахеальной трубки непосредственно в ее просвет.
После выполнения вышеуказанных процедур вентилятор подключается к аппарату искусственной вентиляции легких. Преимущество инвазивной вентиляции заключается в ее эффективности, так как воздушная смесь доставляется непосредственно в легкие без каких-либо потерь.
При бульбарных аномалиях у пациента нарушается разделение пищеварительного и дыхательного трактов, что также учитывается при определении показаний к трахеостомии. Мокрота также собирается у пациента через трахеостому.
Инвазивная вентиляционная поддержка обычно используется в следующих случаях:
- Непереносимость пациентом НИВЛ или отсутствие эффекта от текущей терапии,
- Повышенное слюноотделение, обильная мокрота,
- Экстренная интубация для срочной госпитализации,
- кома пациента, потеря сознания,
- наличие ожогов лица, травм.
Несмотря на высокую эффективность инвазивной вентиляции, она используется только тогда, когда пациенту нельзя помочь более мягким способом, т.е. без инвазивного вмешательства. Человек, находящийся на аппарате искусственной вентиляции легких, не может говорить или есть. Интубация не только неприятна, но и болезненна. По этой причине пациента, находящегося на вентиляции легких, обычно вводят в искусственную кому. Эта процедура проводится только в больнице под наблюдением специалистов и может иметь осложнения и побочные эффекты. По этим причинам, когда это возможно, предпочтение отдается неинвазивной вентиляции.
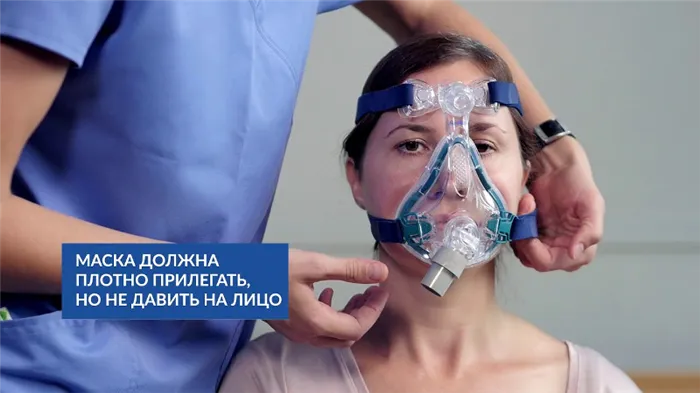
Принцип неинвазивной вентиляции
Неинвазивная вентиляция легких (НИВЛ) – что это такое
Этот метод искусственной вентиляции легких показан пациентам без бульбопатии. Это вариант вентиляторной поддержки с помощью аппарата искусственной вентиляции легких без инвазивного доступа. Другими словами, через маску, специальные носовые трубки и эпистолу.
У НИВЛ есть свои преимущества. Они заключаются в том, что все функции естественных дыхательных путей сохраняются, и хирургическое вмешательство не требуется. Это уменьшает количество возможных осложнений и побочных эффектов.
Ключом к успешному использованию неинвазивной вентиляции является знание как ее преимуществ, так и ограничений. Тщательный отбор пациентов (диагностика, оценка, лечение) также имеет большое значение. Показания к НИВЛ могут включать следующие критерии:
- Одышка в состоянии покоя,
- частота дыхания (ЧД)>25, участие вспомогательных дыхательных мышц в процессе дыхания,
- гиперкапния (PaC02>45 и его быстрое увеличение),
- Ph
- Симптоматическое отсутствие положительного эффекта от кислородной терапии, гипоксемия и нарушения газообмена;
- Увеличение сопротивления дыхательных путей в 1,5-2 раза по сравнению с нормой.
Техника НИВЛ является наиболее удобной и безопасной для пациента.
Весной 2019 года для журналистки Саши Васильевой эта статистика перестала быть абстрактными цифрами — у ее отца случился инсульт. Она рассказывает о том, что пережил ее отец, знает типы, признаки и факторы риска инсульта и объясняет, что можно сделать для его предотвращения.
Искусственная вентиляция легких и инфекции
Один из часто задаваемых вопросов: «Могу ли я использовать аппарат НИВЛ при простуде?». Безусловно, да, вы позволите своему организму быстрее восстановиться благодаря положительному воздействию НИВЛ.
Однако, чтобы облегчить его использование, следует спать на боку, а не на спине, если у вас, например, заложен нос.
Когда вы спите на боку, гравитация естественным образом помогает открыть дыхательные пути. Если вы всегда спите на спине, используйте дополнительные подушки, чтобы приподнять голову. Кроме того, убедитесь, что вы используете НИВЛ только с включенным увлажнителем, желательно с подогревом. Увлажнители с подогревом восстанавливают влажность слизистых оболочек дыхательных путей и пазух, облегчая крайне неприятные ощущения, связанные с заложенностью верхних дыхательных путей. Используйте противовоспалительные препараты в виде назальных спреев.
Советы для пациентов, находящихся на домашней вентиляции во время пандемии COVID-19 Что делать, если наложена трахеостома, как часто ухаживать за аппаратом искусственной вентиляции легких и менять его, что делать, если нужно ехать в больницу
Многие аппараты НИВЛ теперь оснащены функцией APAP (автоматическое положительное давление в дыхательных путях). В начале этой статьи мы упомянули CPAP-аппараты, которые относятся к первой категории. Так, в режиме CPAP устройство обеспечивает постоянное положительное давление через дыхательную систему, в то время как APAP использует уникальные алгоритмы для обеспечения постоянного давления с автоматически регулируемыми значениями. Другими словами: В этом режиме устройство само регулирует давление воздуха, так что вам остается только спать. Когда вы больны, необходимость в большем или меньшем давлении зависит от того, насколько хорошо вы дышите, поэтому устройство APAP — лучший выбор для вас в этой ситуации.
Если используется назальная маска, замените ее на оральную назальную маску.
Кроме того, регулярная чистка оборудования для CPAP-терапии может помочь предотвратить будущие инфекции. Это особенно актуально для распространения вирусных и бактериальных инфекций, включая коронавирус. Когда вы больны, микробы живут внутри и снаружи вашей маски, а когда вы снова выздоравливаете, вы снова подвергаетесь риску заражения. Вот почему так важно во время болезни строго по графику чистить аппарат, маску и контур.
Очень важно смывать маску каждый день, так как на ней накапливаются бактерии. Также очень важно ежедневно промывать силиконовый вкладыш (часть, которая прилегает к лицу). Саму маску, без ремешков, следует мыть раз в неделю. Ремни следует стирать только холодной водой, в зависимости от степени загрязнения, иначе они растянутся.
Маску можно мыть с мылом или специальными дезинфицирующими средствами, продающимися в специализированных магазинах. Само устройство следует протирать дезинфицирующими салфетками, а контур, если он многоразовый, следует вымыть с мылом: тщательно ополосните его и дождитесь полного высыхания для дальнейшего использования. В процессе сушки следует использовать другую схему. Для CPP мы обычно применяем два контура в течение одного месяца, если пациент находится на НИВЛ.
Весной 2019 года для журналистки Саши Васильевой эта статистика перестала быть абстрактными цифрами — у ее отца случился инсульт. Она рассказывает о том, что пережил ее отец, знает типы, признаки и факторы риска инсульта и объясняет, что можно сделать для его предотвращения.
Аппарат ИВЛ: принцип работы
Рис. 2 Принцип работы аппарата искусственной вентиляции легких
Вентилятор состоит из нескольких основных частей, включая компрессор, электронные схемы, датчики и систему клапанов.
Устройство позволяет под давлением подавать в легкие пациента смесь газов с необходимой и допустимой концентрацией кислорода. Во время работы необходимо наблюдать за обменом воздуха; изменение между вдохом и выдохом должно происходить путем наблюдения за потоком воздуха, объемом и давлением при определенных временных параметрах. Управляемая вентиляция должна обеспечиваться во время фазы вдоха; в противном случае устройство должно поддерживать инстинктивное дыхание пациента.
ИВЛ можно подключить двумя способами: инвазивным и неинвазивным. В неинвазивном варианте воздух подается через трубку и выводится через маску, а в инвазивном варианте воздушная смесь подается через интубационную трубку, вставленную в трахеостому или дыхательные пути.
Клинические показания к ИВЛ
В тяжелых случаях, когда невозможно детально обследовать пациента или отсутствуют необходимые медицинские средства, наиболее важными показаниями являются искусственная вентиляция легких:
- Острая дыхательная дисфункция, аномальные ритмы,
- отсутствие самостоятельного дыхания (апноэ),
Это абсолютные показания для проведения искусственного дыхания. Острые дыхательные дизритмии свидетельствуют о глубоких нарушениях центральной регуляции дыхания. Исключение составляют пациенты с сердечной недостаточностью и диффузным атеросклеротическим поражением головного мозга. В этом случае часто возникает дыхание Чейна-Стокса, которое можно устранить с помощью фармакологических средств.
- Частота дыхания выше 40/мин, если это не связано с гипертермией (температура тела выше 38,5°C) или тяжелой не устраненной гиповолемией,
Это важная подсказка. 40 — это предварительное значение, но порог, при котором разрешение независимого дыхания вполне возможно.
- Клинические признаки нарастающей гипоксемии и/или гиперкапнии.
Если они сохраняются после применения консервативных методов (кислородная терапия, анестезия, управление дыхательными путями).
Эти события можно рассматривать как один из важнейших критериев. Динамическое наблюдение позволяет выявить и определить тяжесть основных симптомов; особое значение обычно придается нарушениям сознания и психозам, которые свидетельствуют о гипоксической энцефалопатии. В некоторых случаях реальные симптомы проходят после респираторной реабилитации, анестезии и ингаляции кислорода. Однако в случае быстро нарастающей клиники гипоксии положительных результатов от консервативных мер ожидать не приходится, и вентиляция необходима.
Классификация высокотехнологичных аппаратов ИВЛ
Современные высокотехнологичные аппараты искусственной вентиляции легких позволяют помогать пациентам дышать за счет состава, давления и объема подаваемого кислорода. Кроме того, современные устройства могут синхронизировать состояние пациента и подачу воздуха: Управляющие сигналы посылаются на диафрагму через френический нерв и регистрируются датчиками устройства.
Еще одним важным критерием является то, что все современные устройства имеют систему сигнализации, которая активируется в случае неисправности или неконтролируемых условий.
Устройства делятся на следующие группы
- Возраст пациента,
- разделены на пять групп: Группа 1-3 для детей старше 6 лет и взрослых; группа 4 для детей младше 6 лет; группа 5 для младенцев младше 1 года.
Способ действия:
- Внутренние,
- внешний,
- Использование электростимуляторов для дыхания,
тип привода:
- Электричество,
- руководство,
- пневматический,
- комбинированный.
Цель:
- Исправлено,
- портативный (транспортабельный).
Область применения:
- Специфическое медицинское применение.
- Для оказания помощи в неонатальном уходе, неотложной помощи, бронхоскопии и т.д.
- Общее медицинское применение.
- Требуется для медицинских учреждений, предоставляющих лечение, анестезию, реанимацию и т.д.
Тип контрольного устройства:
- Микропроцессор (интеллектуальный),
- микропроцессорное управление.
Но это только часть проблемы, которую организация имеет с COAS. Другая часть связана с тем, что гипоксия означает повышенную нагрузку на сердечно-сосудистую систему, то есть наблюдается значительное повышение артериального давления в ночное время, аритмии и многое другое. Конечно, от этого страдает весь организм.
Ручные способы искусственного дыхания
Существуют также так называемые ручные методы искусственного дыхания. Они основаны на изменении объема грудной клетки путем приложения внешней силы. Рассмотрим самые важные из них.
Способ Сильвестра
Этот метод является наиболее широко используемым. Пострадавшего укладывают на спину. Валик следует положить под нижнюю часть грудной клетки так, чтобы лопатки и затылок находились ниже ребер. Если искусственное дыхание выполняют два человека, они должны встать на колени по обе стороны от пострадавшего так, чтобы находиться на уровне его груди. Каждый человек держит руку жертвы, располагая одну руку на середине плеча, а другую — чуть выше запястья. Затем они начинают ритмично поднимать руки жертвы и отводить их назад от головы. Это вызывает расширение грудной клетки, что эквивалентно вдоху. Через две-три секунды руки жертвы прижимаются к груди, одновременно сжимая грудную клетку. Это действует как выдох.

Самое главное, движение рук должно быть как можно более ритмичным. Эксперты рекомендуют людям, выполняющим искусственное дыхание, использовать собственную скорость вдоха и выдоха в качестве «метронома». Всего должно выполняться около шестнадцати дыхательных движений в минуту.
Идентификация Сильвестра может быть выполнена и одним человеком. Он или она должны встать на колени за головой жертвы, обхватить ее руки за ладони и выполнить движения, описанные выше.
Этот метод противопоказан при переломах руки и ребер.
Способ Шеффера
Если у пострадавшего повреждены руки, для искусственного дыхания можно использовать метод Шеффера. Эта техника также широко используется для реабилитации людей, получивших травмы в воде. Жертву укладывают на бок и поворачивают голову на бок. Человек, выполняющий искусственное дыхание, должен встать на колени и поместить тело пострадавшего между своими ногами. Руки располагаются на нижней стороне груди, большие пальцы вдоль позвоночника, а остальные по бокам. На выдохе наклонитесь вперед, сжимая грудную клетку, а на вдохе выпрямитесь, ослабляя давление. Не сгибайте руки в локтях.
Обратите внимание, что этот метод противопоказан при переломах ребер.
Способ Лаборда
Метод Лаборда является дополнением к методам Сильвестра и Шеффера. Язык жертвы захватывается и ритмично растягивается, имитируя дыхательные движения. Обычно этот метод используется, когда дыхание только что остановилось. Возникающее при этом сопротивление языка является признаком возобновления дыхания.
Способ Каллистова
Этот простой и эффективный метод обеспечивает отличную вентиляцию легких. Жертву укладывают лицом вниз на спину. Полотенце кладется на спину в области лопаток, а края полотенца выводятся вперед под руки. Оказывающий помощь человек должен взять полотенце за края и приподнять верхнюю часть тела пострадавшего на семь-десять сантиметров от пола. Это приводит к расширению грудной клетки и поднятию ребер. Это эквивалентно ингаляции. Опускание верхней части тела имитирует выдох. Вместо полотенца можно использовать любой пояс, шарф и т.д.
Аппаратные методы искусственного дыхания
Первое применение механических методов дыхания относится к восемнадцатому веку. Уже тогда существовали первые респираторы и маски. Врачи особенно рекомендовали использовать дымососы и устройства, созданные по их образцу, для нагнетания воздуха в легкие.
Первые автоматические вентиляторы появились в конце девятнадцатого века. В начале двадцатого века на рынке появились различные типы аппаратов искусственной вентиляции легких, которые попеременно создавали разряжение и положительное давление либо во всем теле, либо только в груди и животе пациента. Этот тип аппарата искусственной вентиляции легких постепенно был заменен аппаратом искусственной вентиляции легких с воздушной поддержкой, который является менее громоздким и более доступным, а также обеспечивает лучший доступ к телу пациента для проведения медицинских процедур.
Все распространенные устройства идентификации делятся на внешние и внутренние. Внешние устройства создают отрицательное давление либо вокруг всего тела пациента, либо вокруг его грудной клетки, позволяя пациенту дышать. Выдох в этом случае пассивен — грудная клетка просто схлопывается за счет своей эластичности. Он также может быть активным, если устройство создает зону положительного давления.
При внутренней вентиляции устройство подключается к дыхательным путям через маску или аппарат искусственной вентиляции легких, а дыхание осуществляется путем подачи положительного давления на устройство. Аппараты этого типа делятся на портативные для использования в полевых условиях и стационарные, предназначенные для длительной искусственной вентиляции легких. Первые обычно управляются вручную, а вторые — автоматически с помощью двигателя.
Осложнения искусственного дыхания
Осложнения искусственной вентиляции легких встречаются относительно редко и возникают только тогда, когда пациент находится на аппарате искусственной вентиляции легких в течение длительного периода времени. Чаще всего неблагоприятные эффекты возникают в области дыхания. Например, при неправильном лечении может возникнуть ацидоз и алкалоз дыхательных путей. Кроме того, длительное искусственное дыхание может вызвать ателектаз, поскольку нарушается дренажная функция дыхательных путей. В свою очередь, микроателектаз может стать предпосылкой для развития пневмонии. Тщательная гигиена дыхательных путей является профилактической мерой, позволяющей избежать подобных осложнений.
Если пациент дышит чистым кислородом в течение длительного периода времени, это может привести к развитию пневмонии. Поэтому концентрация кислорода не должна превышать 40-50%.
У пациентов с диагнозом пневмония с абсцессом может произойти разрыв альвеол во время сердечно-легочной реанимации.
- Бурлаков Р.И. Искусственная вентиляция легких (принципы, методы, оборудование) / Р.И. Бурлаков, Ю.Ш. Гальперин, В.М. Юревич: Медицина, 1986 — 240 с.
Больше свежей и актуальной информации о здоровье в нашем Telegram-канале. Подпишитесь: https://t.me/foodandhealthru
Специализация: инфекционные заболевания, гастроэнтеролог, пульмонолог.
Стаж работы: 35 лет.
Образование: 1975-1982, 1 ММИ, санитарный гигиенист, высшая специализация, врач-инфекционист.